I vår undersøkelse har vi sett nærmere på "ikke møtt"- gebyret. Muligheten til å ta betaling for manglende oppmøte i sykehus ble innført i 1999 da Helse- og omsorgsdepartementet la frem forslag om ny lov om spesialisthelsetjenesten m.m. Av spesialisthelsetjenesteloven § 5-5 (om pasienters egenbetaling) går det frem at departementet kan gi forskrift om pasienters betaling for reservert time som ikke blir benyttet og som gjelder poliklinisk helsehjelp i spesialisthelsetjenesten. Formålet med gebyret var, og er, å redusere antallet pasienter som ikke møter til poliklinisk konsultasjon. Egenbetaling for manglende fremmøte ble først satt til 100 kroner. Fra 2009 ble det endret slik at gebyret tilsvarte størrelsen på egenandelen.
Etter 2015 har gebyret økt i flere omganger. Riksrevisjonen pekte i 2018 på at sykehusene ikke har gjort nok av andre tiltak for å styrke effektiv bruk av legeressursene ved poliklinikker (17). I forbindelse med forslaget til statsbudsjett for 2020 ble det lagt frem tall på at rundt 200 000 polikliniske timer fortsatt ikke ble benyttet. Satsen for ikke å møte til avtalt time ble da økt til tre ganger poliklinisk gebyr i somatikken, i dag utgjør dette 1 125 kroner. Gebyret for pasienter innen psykisk helsevern og rusbehandling forble tilsvarende egenandelstaksten.
I dag er gebyr når pasienten ikke møter til poliklinisk time regulert i § 7 i "Forskrift om betaling frå pasientar for poliklinisk helsehjelp i spesialisthelsetenesta".
Hovedregelen for manglende oppmøte er altså at det kan kreves gebyr, og i utgangspunktet gjøres det ikke unntak for noen pasientgrupper, men forskriften gir muligheter for å unnlate å ta gebyr og myndighetene har flere ganger bedt sykehusene om å utvise skjønn. I et intervju med Stavanger Aftenblad i 2014 uttalte daværende helse- og omsorgsminister Bent Høie, "Innen psykiatrien må man utvise skjønn" (18).
Pasienter får i dag frikort når de har betalt over 2 921 kroner i egenandeler, men selv om pasienter har fått frikort må de fortsatt betale gebyr dersom de ikke møter til en poliklinisk time.
Om innkalling til time og inndrivelse av gebyr – varierende praksis i sykehusene
Vi har undersøkt sykehusenes rutiner for innkalling til time, skriftlige rutiner for inndrivelse av gebyr, samt ansattes håndtering når pasienter ikke møter til poliklinisk time. Vi finner at alle sendte timeinnkalling på SMS en til to ganger før timen. Tre av foretakene sendte i tillegg en SMS med påminnelse dagen før timer innen tverrfaglig spesialisert rusbehandling (TSB) eller psykisk helsevern.
SMS-varslinger kan ha god effekt for å utnytte kapasiteten i helsetjenesten. Ordningen når likevel ikke riktig alle. Enkelte pasienter bruker ikke SMS, og har ikke mobiltelefon. De som ikke betaler, kan ha mindre tilgang til internett og noen bytter ofte telefonnummer.
Når pasientene ikke møtte til time var det kun ett sykehus som hadde en detaljert rutinebeskrivelse som sa at pasienten skulle ringes opp for enten telefonkonsultasjon eller avtale ny tid. Bare to sykehus oppga at de hadde skriftlige rutiner for innkreving av gebyr. De som jobber ved sykehus i det samme regionale helseforetak svarte ulikt på om de har interne retningslinjer for vurdering av "ikke møtt"-gebyr.
Innkrevingsrutiner er i varierende grad beskrevet, og det er da mer regnskapsteknisk hvordan "ikke møtt" blir ført. Samtlige sykehus sender selv ut regning når pasienter ikke møter til time og betalingskravet kalles da faktura. Videre betalingsoppfølging blir håndtert av et eksternt kredittinnkrevingsselskap, etter 2017 har dette vært Lowell AS.
Sykehusene bruker begrep ulikt på ubetalte regninger og på ulike stadier i innkrevingen. For eksempel brukes inkassovarsel og betalingsoppfordring, og betalingsfristene er forskjellige. Formulering og språkbruk har betydning for hva som blir forstått og hvordan det oppleves å få en påminnelse. Vanskelig og upersonlig språk kan påvirke hvordan mottakeren opplever og forstår en betalingsoppfordring, og hvordan den enkelte håndterer kravet (19).
Ved å sette ut innkrevingsoppgaven til en ekstern tredjepart er meningen å effektivisere helseforetakenes økonomiprosesser. Samtidig som dette kan være hensiktsmessig, kan det framstå som et upersonlig innkrevingssystem. Det er mange automatiske prosesser i innfordringen, og pasienter kan oppleve at det er vanskelig å komme i dialog med helseforetakene når de får inkassokrav eller andre krav om betaling for helsetjenestene. Kun ett sykehus hadde i sin rutinebeskrivelse et punkt om at de kunne kontakte Lowell AS for å holde tilbake en purring. Pasienten kan oppleve at en regning er urettmessig sendt ut, men når ikke frem til den som kan ordne dette. Kommuner kan ha tilsvarende utfordringer i sine innkrevingssystem. Eksempelvis har Stavanger kommune vurdert at det å ha privat tjenesteleverandør for innfordring, har for mange uheldige konsekvenser for innbyggerne i kommunen. Kommunen vil fra 2023 selv sende ut varsel om inkasso (20).
Mange får "ikke møtt"- gebyr og det praktiseres ulikt
Totalt ble 374 615 konsultasjoner registrert som "ikke møtt" i 2019. Mellom 20 og 50 prosent av pasientene mottar gebyr flere ganger. Dette varierte mellom helseregionene. Vi fant også at "ikke møtt"-gebyr" utgjør forholdsvis mange av inkassosakene i spesialisthelsetjenesten. "En av fire av inkassosakene gjelder "ikke møtt"-gebyr".
Når vi vet at "ikke møtt"- gebyret ikke inngår i frikortordningen risikerer mange pasienter å opparbeide seg stor gjeld til inkassoselskapene.
Fordelingen etter ulike fagområder viser at psykisk helsevern alene sto for mellom 36 og 50 prosent av de som ikke møtte i 2019. Årsaken til at vi ikke har tall fra 2020 skyldes at "ikke-møtt" - gebyret ble midlertidig opphevet i forbindelse med Covid-19 pandemien. For 2019 viser statistikk fra Statistisk Sentralbyrå (SSB) at psykisk helsevern sto for 28 prosent av alle polikliniske konsultasjoner.
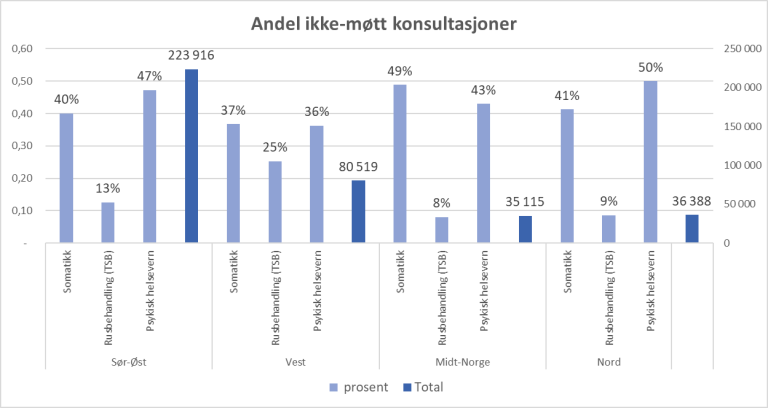
Kilde: tall fra regionale helseforetak (RHF) 2019.
Kristoffer hadde diabetes og fikk etter hvert også psykiske plager. Psykiske plager er ikke uvanlig hos pasienter med diabetes (21). Mange pasienter som mottar helsehjelp for psykisk sykdom, mottar samtidig somatisk helsehjelp. Tall fra de regionale helseforetakene viser at pasientene som fikk "ikke møtt"- gebyr i 2019 ofte var pasienter innen psykisk helsevern. Pasienter med både psykisk og somatisk sykdom vil kunne oppleve en dobbel økonomisk belastning. Når disse pasientene både har vanskelig med å betale og å møte til timen, vil "ikke møtt"-gebyr både fra det psykiske helsevernet og den somatiske helsetjenesten ramme dobbelt.
Det har i flere sammenhenger vært signalisert fra myndighetenes side at det må utøves skjønn ved bruk av gebyrordningen innen psykisk helsevern. Det har ikke vært tilsvarende oppmerksomhet knyttet til pasienter med psykiske helseproblem som samtidig behandles ved somatiske poliklinikker, eller for de pasientene som kun er til behandling i somatikken.
Bruk av skjønn og etiske dilemma
Regelen sier at helseforetakene skal utvise skjønn i utøvelsen av "ikke møtt"-gebyret. Vi fant at noen ansatte i helseforetakene føler at de gjør noe galt dersom de ikke krever gebyr for manglende oppmøte. De opplever å tolke regelverket for romslig når de ikke sender ut "ikke møtt"-gebyr. Samtidig så vi at det gis rom for dette. En vi intervjuet på ledelsesnivå responderte slik i gruppeintervjuet når kollegaer fortalte om sin praksis hvor de ikke sendte ut "ikke møtt"-gebyr:
«Egentlig følger ikke dere prosedyren, men det har vi ikke tenkt å gjøre noe med!»
Fra intervju
Noen kjente på et dilemma mellom intensjonen med gebyret og den uheldige effekten dette har for enkeltpasienter:
«…. og det at pasienter ikke møter til behandling er et stort problem for bruken av våre ressurser, veien å gå bør heller være å gjennom dette fange opp at pasienten har økonomiske problemer og hjelpe pasienten til å få hjelp med sitt økonomiske problem.»
Fra spørreundersøkelsen
Vi finner at over 70 prosent brukte skjønn ved "ikke møtt"-gebyr, men mange opplever det vanskelig:
«At ubetalte krav automatisk sendes til inkasso, er for meg helt ubegripelig og umoralsk og noe vi ikke kan være bekjent. Derfor registrerer jeg aldri "ikke møtt"-gebyr.»
Fra spørreundersøkelsen
Sitatene viser at de ansatte blir satt i etiske dilemmaer, og deres personlige verdier kan påvirke beslutningene. Lovverk, myndighetenes føringer om skjønnsutøvelse og etiske prinsipper kan komme i konflikt med hverandre. Eksempelvis kan prinsippene om likebehandling og rettferdighet stå mot hverandre når ansatte skal gjøre en skjønnsvurdering. På den ene siden vet de at gebyret kan forverre den økonomiske situasjonen for pasienten, mens på den andre siden må de behandle pasienter likt og følge retningslinjene om å ta gebyr når pasienten ikke møter. Samtidig kan lojalitet til føringene om å bidra til bedre kapasitetsutnyttelse komme i konflikt med etiske prinsipp om å ikke påføre større byrde til enkeltpasienter.
Flere ønsker klarere føringer for skjønnsutøvelsen:
«Det bør foreligge overordnede nasjonale retningslinjer slik at det ikke blir forskjellige vurderinger avhengig av regioner/HF/klinikker/avdelinger.»
Fra spørreundersøkelsen
Vi er kjent med at helsepersonell på ulikt vis utøver skjønn når det gjelder krav om egenandel. I tidsskrift for norsk legeforeningen uttaler bydelsoverlege Stig Asplin:
«Jeg spør alltid sosialklienter om de kan betale. Kan de ikke, fjerner jeg egenandelen på regningskortet. For hvem skal ordne opp for dem når regningen går til inkasso"? (22)»
Stig Asplin, bydelsoverlege
Asplin viser da til sin praksis i allmennlegetjenesten og kommer med et godt eksempel på praksis med rom for skjønnsutøvelse når det gjelder egenbetaling. Så lenge at dette ikke er en etablert ordning med kriterier og kompensasjon, så er det et rent inntektstap for legen.
Oppsummert ser vi at det er stor variasjon i skjønnsutøvelse og fare for forskjellsbehandling.
Årsaker til at pasienter ikke møter til timer

Flere av de vi har intervjuet forteller at de forsøker å komme i kontakt med pasienten for å fange opp hvorfor pasienten ikke møter, men at dette ikke skjer systematisk. Det er mange ulike årsaker til at pasientene ikke møter. Noen ble trukket frem i undersøkelsen, noen kjenner vi fra kunnskap om ulike sykdommer, men vi fant ingen norske kunnskapsoppsummeringer som ser samlet på årsaker til ikke møtt (23).
Manglende frammøte kan være en del av sykdomsbildet
Da Kristoffer var 19 år ble det notert i helsejournalen hans at han ikke hadde møtt til time. Dette gjentok seg frem til han døde.
I undersøkelse ble det stilt spørsmål om det er økonomi som er problemet når pasienten ikke møter, eller om pasienten selv ikke er klar for behandling.
Noen pasienter får innkalling til time om morgenen selv om tilstanden deres gjør at det er mye lettere å komme senere på dagen. Eksempelvis kan personer som går i behandling for kroniske lidelser, som diabetes, oppleve at det vanskelig å komme til behandling dersom de ikke har klart å regulere blodsukkeret den siste tiden. Innen psykisk helsevern og rus kan eksempelvis symptomene, medisinering, "hang-over" eller abstinenssymptomer gjøre at pasienter lettere kommer til time litt ut på dagen. Pasienter med kognitive vansker, kan ha problem med å huske og komme til time.
Det å ikke møte kan skyldes funksjonsvansker, og det kan være en del av lidelsen som pasientene får behandling for. Vi fant at manglende oppmøte til time ikke alltid er en bevisst prioritering eller forglemmelse. Eksempelvis kan det for pasienter med ADHD nettopp være en del av symptombildet ikke å møte til avtalte timer (23).
Pasienten får ikke avbestilt timen innen fristen
Pasienter får ikke gebyr dersom de avbestiller eller får ny time innen fristen på 24 timer.
Det finnes flere muligheter til å avbestille timer. Elektroniske løsninger der pasientene kan endre time i Helse Norge-portalen, er ikke like tilgjengelig for alle pasienter. For andre pasienter kan tiden det tar å avbestille via telefon være avgjørende for at de ikke avbestilte tidsnok. En sa det slik:
«Pasientene kommer ikke gjennom på telefon. Hvor mye skal vi da kreve at pasienter jobber for å avbestille timer? »
Fra intervju
Det kan være for vanskelig for enkelte pasienter å avbestille timen, og så får disse et gebyr.
Noen pasienter har ikke betalingsevne og noen er fattige
En av de intervjuede forteller om et tilfelle der det ble oppdaget at en pasient hadde stor inkassogjeld og mange ubetalte regninger. Behandleren klarte da å hjelpe pasienten med å få slettet kravene.
Vi vet lite om hvem pasientene som ikke møter er. Men vi vet at det er påvist en sammenheng mellom helseproblemer og sosioøkonomisk status. Både Folkehelseinstituttet og Statistisk sentralbyrå (SSB) viser at bruk av helsetjenester er høyere blant personer med kort utdanning, sammenlignet med grupper med lengre utdanning, samtidig som de med lengre utdanning i større grad benytter seg av polikliniske timer (24, 25). Forskere har blant annet pekt på at økende egenandeler for helsetjenester bidrar til å øke de sosiale forskjellene i helsetjenestebruk.
Statistikk fra SSB viser at andelen i Norge som bor i en husholdning som ikke har mulighet til å klare en uforutsett utgift var over 21 prosent i 2021. Undersøkelsen ble gjennomført før den høye inflasjonen og strømkrisen i 2022. 43 000 personer har sosialhjelp som hovedinntekt og 119 000 fikk sosialhjelp i Norge i 2021 (26). I 2019 var det 12 prosent med svekket helse som ikke hadde råd til å hente ut reseptbelagte medisiner (27). Ett "ikke møtt"-gebyr på 1 125 kroner vil for denne pasientgruppen utgjøre en betydelig tilleggsbyrde. Flere vi intervjuet var oppmerksomme på byrden som gebyr kan innebære, samtidig som de opplever at det er vanskelig å designe system som ivaretar mange hensyn.
De intervjuede forteller at pasienter i beste fall ga beskjed om at de ikke har råd til å møte til oppsatt time, i verste fall uteble de. En fortalte om en veldig syk pasient som ønsket å avslutte behandlingen. Det viste seg at dårlig råd hadde vært en del av årsaken. Det ble tatt tak i og det løste seg for denne pasienten.
«Jeg har i noen tilfeller sett at pasienter har fått flere "ikke møtt"- gebyr for manglende oppmøte uten at behandler har snakket med pasienten, bare sendt ut brev om nye timer, dette synes jeg er uetisk. »
Fra intervju
Vi vet for eksempel at noen ikke har råd til trådløst nettverk, at noen pasienter vegrer seg for å møte til time fordi de ikke kan betale egenandelen, og at noen ikke greier å komme seg til sykehuset. Betalingsvansker og fattigdomsproblematikk er årsaker til at enkelte ikke møter til time.
Forpliktelse til å tilpasse helsehjelpen
Det å ikke møte til time kan fortelle helsetjenesten noe om pasientens funksjonsnivå og gi viktig informasjon om hvordan helsehjelpen kan tilrettelegges for at pasienten skal kunne nyttiggjøre seg av behandling. Tilrettelegging vil kreve fleksibilitet i tjenesten og samarbeid. Foruten pasientrettighetene (28) sier også Genève-erklæringens formulering noe om likebehandling og at legen ikke skal forskjellsbehandle med bakgrunn i sosial, politisk, religiøs eller kulturell bakgrunn. Helsetjenesten skal gjøre sitt beste for å fordele ressurser slik at alle pasienter får like muligheter til å nyttiggjøre seg behandlingen til tross for sosiale, økonomiske og kulturelle forhold (29).
Samlet sett ser vi at rutinene ikke alltid er tilstrekkelige til å fange opp slike behov for tilrettelagt helsehjelp når pasientene ikke møter til time.
Når pasienten ikke møter til time
Undersøkelsen vår viser at sykehusene har ulike måter å håndtere "ikke-møtt" på. Noen pasienter får ny time, andre blir oppringt og noe får tilbud om videokonsultasjon. Enkelte henvender seg til fastlegen og ber legen om å motivere pasientene til å komme. Andre pasienter får avsluttet behandlingen når de ikke møter, jf. denne rutinebeskrivelsen fra Helse Nord:
«Ved første gangs «ikke møtt» settes pasienten opp til ny time. Om pasienten unnlater å møte til denne timen må det tas stilling til om henvisningen skal avsluttes.»
Fra rutinebeskrivelse
Flere vi intervjuet forteller at de tilstreber å være lojal mot gebyr-rutinen.
I undersøkelsen ser vi at noen ansatte er kreative for å imøtekomme pasienten slik at de kan slippe å betale "ikke møtt"- gebyr. De vi intervjuet forteller at de kan utsette betalingsfristen på regningen, men påpeker at faren med utsettelser er at problemet blir skjøvet frem i tid.
"Ikke møtt"- gebyr håndteres for ulikt og dersom behandlingen avsluttes eller utsettes får ikke pasienten helsehjelp. Rutinene bør i større grad legge opp til et samarbeid med for eksempel primærhelsetjenesten for å komme i posisjon til å gi nødvendig helsehjelp.
Mangel på evaluering og kunnskap om effekt
Vi finner at de fleste støtter formålet med "ikke møtt"- gebyret.
«Det er et stort problem og inntektstap for sykehus over hele landet at pasienter ikke møter, ikke gir beskjed eller ikke betaler. Det er et samfunnsproblem, da summene er enorme. »
Fra spørreundersøkelse
Flere mener at gebyret hadde positiv effekt, men var usikre på om det var gebyret i seg selv, eller andre tiltak som fikk pasienter til å møte. De var bekymret for utilsiktede konsekvenser som rammer pasienten. Fra et økonomisk perspektiv ble det reist spørsmål om ordningen i seg selv er inntektsbringende, eller om forvaltningen av den er for kostbar.
Noen mente at det er uheldig dersom unntaksordninger gjør at enkelte ikke betaler selv om de har penger til å betale. En ansatt påpekte at de i noen inkassosaker hadde avdekket at personer med utestående krav ellers kunne ha god økonomi:
«Vi har systemer som i utgangspunktet er svært "snille" med tanke på å ikke sende regninger til inkasso. Men dette medfører nok også at det blir lettere å ikke møte uten å gi beskjed og lettere å ikke forplikte seg til behandling. Det får ingen konsekvenser.»
Fra intervju
Ordningen er innført med tanke på å sikre effektiv forvaltning av fellesskapets ressurser, men den kan også ha uheldige konsekvenser. Det vil være et komplisert regnestykke for oss å sette opp et kostnadsbilde dersom vi skal inkludere alle de økonomiske konsekvensene og å estimere i hvilken grad et gebyr gjør at flere møter til timen, men det er behov for en evaluering. I et intervju med Stavanger Aftenblad i 2014, uttalte helse- og omsorgsminister Bent Høie at erfaringene med ordningen måtte evalueres etter å ha vært testet ut en periode (18). Vi har ikke funnet noen evalueringer. Men vi ser at ordningen er kommentert i ulike sammenhenger. Flere etterlyser dokumentasjon på at gebyret har hatt ønsket effekt, og har etterspurt evalueringer av ordningen i sine høringssvar til gebyrøkning (30, 31).
Sykehuset i Telemark registrerte i 2016 en nedgang i ubenyttet timer fra 26 til 10 prosent etter at gebyret ble doblet i 2015 (32). Helse Nord viste i 2019 at etter at Helgelandssykehuset startet med SMS-varling av pasienttimer var det flere som møtte til oppsatt time (33). Fremdeles er det likevel slik at polikliniske timer ikke blir utnyttet. I Helse Sør-Øst RHF var det fire prosent som i første kvartal i 2022 ikke møtte (34).
I en intern revisjon fra Helse Nord (2015) ble det konkludert med at det er varierende praksis rundt utsending av "ikke møtt"-gebyr (35). Revisjonen viste at mens noen klinikker konsekvent sendte ut gebyr, utviste andre klinikker mer skjønn. Syv år senere finner vi tilsvarende variasjon i hele landet.
Litteratursøk viser at det foreligger noe kunnskap om at gebyr kan ha en viss effekt. Men det behøver ikke å være slik at høyere gebyr nødvendigvis gir større ønsket effekt. En eldre studie ved en poliklinikk i Finland viser at innføring av gebyr ikke økte oppmøteprosenten (36). Gebyr kan også ha uønskede effekter som at pasienten blir frustrert, og ødelegge pasient-klinikk relasjonen (37).
Ved forskriftsendringen i 2016 vurderte Helse- og omsorgsdepartementet også noen mulige uheldige effekter av et "ikke-møtt"- gebyr, for eksempel at pasienter ikke ville oppsøke helsetjenesten fordi de hadde dårlig råd (38). I høringssvarene kom det både bekymringer og innspill, blant annet forslag om unntak fra fraværsgebyr for pasienter innen psykisk helsevern og rusbehandling. Dette for å unngå uheldige effekter for denne gruppen.
Flere andre tiltak er innført, som varsling på SMS, mulighet til å avbestille timen på nettsidene til Helse-Norge, og noen behandlere lager en langsiktig plan sammen med pasienten med tidspunkt for polikliniske timer. Men siste gang regjeringen (i 2020) økte gebyrene var det med utgangspunkt i at gebyrene ikke hadde nok effekt.
Det finnes, etter vår vurdering, ikke tilstrekkelig kunnskap om effekten av "ikke møtt"- gebyr og eventuelt av gebyrets størrelse.
